Glutenintolerans
| Celiaki | |
| Latin: coeliacia | |
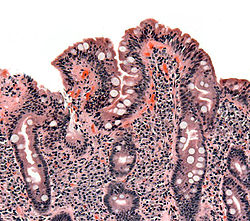 Biopsi av tunntarmen som visar tecken på celiaki; avtrubbade villi, hyperplasi i kryptorna med infiltration av lymfocyter. | |
| Klassifikation och externa resurser | |
|---|---|
| ICD-10 | K90.0 |
| ICD-9 | 579.0 |
| OMIM | 212750 |
| DiseasesDB | 2922 |
| Medlineplus | 000233 |
| eMedicine | med/308 ped/2146 |
| MeSH | svensk engelsk |
Celiaki (även känt som glutenintolerans, trots att det är en immunologisk överkänslighet) är en autoimmun sjukdom där det finns antikroppar mot ett i gluten förekommande glykoprotein. Sjukdomen orsakar skador på tunntarmens slemhinna.
Beroende på vilket sädesslag det handlar om är glykoproteinet antingen gliadin (vete), sekalin (råg) eller hordein (korn). Antikropparna som bildas är mot gliadiner, men både sekaliner och hordeiner är så lika att de också sätter igång immunförsvaret. Avenin, prolaminet i havre, verkar inte vara lika benäget att skapa ett immunsvar.
Celiaki ska inte förväxlas med spannmålsallergi eller det vanligen förekommande uttrycket glutenallergi, som är en tidigare benämning på spannmålsallergi.
Historik
Namnet celiaki och symptombeskrivningen finns redan beskrivet under det första århundradet efter Kristus av den grekiska läkaren Aretaeus av Kappadokien. Han döpte det till "koiliakos" efter grekiskans "koelia" (buk). Hans beskrivning av sjukdomen löd: "Om magen inte kan bibehålla mat, den passerar osmält och rå och inget tas upp av kroppen så kallar vi sådana människor celiaker."
På 1800-talet publicerade Mathew Baillie sin avhandling om en kronisk diarrésjukdom hos vuxna som innebar näringsbrist. Ofta kännetecknad av en gas-svullen buk. Han föreslog att dessa människor skulle gå igenom en kostbehandling, då hans observationer hade visat att patienterna blev friskare om de bytte till en kost som i princip enbart bestod av ris.
Baillies observationer gick dock förbi i princip omärkt och forskningen inom celiaki tog sitt första stora språng 75 år senare i England. Samuel Gee, en då ledande figur inom pediatrisk vård höll ett föredrag för medicinstudenter om "affektiv celiaki". Precis som Baillie menade Gee att patienterna enbart skulle kunna bli friska genom en kostförändring. Han hade bland annat gjort observationer på ett barn som led svårt av sjukdomen, men som blev frisk under musselsäsongen då barnet bytte ut stora delar av sin kost mot musslor. När musselsäsongen var över och barnet återgick till sin vanliga kost återkom alla sjukdomssymptom. Det här är historiens första skriftliga dokumentation av en patient som blev friskare av att undvika gluten och blev sjuk på nytt efter att man introducerade det igen.
Trots Baillies och Gees observationer samt regelbundna obduktioner (dödsrisken var hög) gick det flera decennier innan läkarvetenskapen identifierat att det var just gluten som var skälet till varför patienterna blev sämre.
Under 1920-talet uppkom den första behandlingen for folk med celiaki: banandieten. Sidney Haas publicerade en studie som rörde tio barn med celiaki. 8 av dem hade fått byta ut bröd, kex och potatis mot bananer, medan två av dem fick fortsätta äta som vanligt. De åtta som fick förändrad kost blev "kliniskt friska" medan de två barn med oförändrad kost dog. Den här studien fick tidigare omött popularitet och i flera decennier användes den av vuxna och barn med celiaki. Den förhindrade förmodligen många dödsfall med tanke på att den exkluderade kost som innehöll spannmål.
Haas var väldigt stolt över sin upptäckt och var övertygad om att stärkelse var den enda sanna boven i dramat trots andra välutförda studier som visade på annat. Läkaren Willem-Karel Dicke observerade att barn som led av celiaki i Nederländerna blev betydligt friskare under andra världskriget där det förekom stor brist på vete, för att snabbt insjunkna i sjukdom på nytt när de allierades plan dumpade brödransoner till det nederländska folket. År 1950 skrev han en avhandling som gick ut på att gluten i vete var det som gjorde människor med celiaki sjuka, och inte stärkelse som tidigare format.
Det första stora genombrottet rörande skadan på tunntarmen upptäcktes av Margot Shiner under mitten av 50-talet. Hon hade uppfunnit ett nytt sätt att genomföra obduktioner vilken till slut gjorde det möjligt att utföra jämförelser mellan skador i tunntarmen hos folk med celiaki och friska människor. Kort därefter uppfanns ett smidigare sätt att utföra biopsi av en överstelöjtnant Crosby och man kunde för första gången jämföra levande patienter med celiaki med tidigare dödsfall.
Trots alla upptäckter och att det nu var möjligt att ställa en diagnos på celiaki så förbjöds läkare att göra detta fram tills 1969 [källa behövs]. Då skadorna på tunntarmens slemhinna kunde vara skador orsakade av andra skäl så ställdes stora krav på hur en diagnos skulle se ut. Patienten skulle först genomgå en biopsi för att kontrollera slemhinnan, för att sedan sluta äta gluten och få ytterligare en biopsi, och sedan återgå till en kost som innehöll gluten och en tredje biopsi för att se om skadan återkommit. Först då fick man säkerställa en diagnos. Det här diagnoskravet ställdes av European Society for Pediatric Gastroenterology, ESPGHAN och var standard i de tjugo kommande åren.
Tyvärr ignorerade ESPGHAN avhandlingar av Berger några år tidigare, 1964, som dokumenterade gliadinantikroppar i blodet hos barn med celiaki. Sju år sedan utvecklades forskningen, men först långt senare accepterades blodprov som ett steg i diagnosen av celiaki.
Under 1980-talet började allt fler forskare se likheter mellan celiaki och andra autoimmuna sjukdomar, bland annat typ 1 Diabetes. Senare under 80-talet uppfanns en ny typ av procedur inom biopsi som gjorde det möjligt att fastställa diagnos på tunntarmen med hjälp av enbart en biopsi istället för tre. De nya riktlinjerna för diagnos publicerades 1990 av ESPGHAN och är de kriterier som gäller än idag.
Kort därefter blev det internationellt accepterat att celiaki är en autoimmun sjukdom och inte bara en tarmsjukdom som tidigare förmodat.
Sedan 2012 är det i vissa fall möjligt att fastställa diagnos utan biopsi. Då krävs tillräckligt höga värden av glutenantikroppar i blodet vid minst två separata tillfällen. Det nya diagnossättet är till 95 % säkert.
Symptom
Symptomen är kopplade till malabsorption i tunntarmen. När immunsvaret reagerar mot en prolamin (exempelvis gliadin) i en överkänslig person sätts en inflammation igång i tarmen som förstör dess villi och därmed drastiskt minskar den yta som finns tillgänglig för upptag av alla näringsämnen. En person med celiaki kan uppvisa bristsymptom då upptag av alla vitaminer och även protein, fett och glukos är hämmat.
Det finns dock vissa tecken som ska föranleda misstanke om celiaki:
- viktminskning (hos barn frånvaro av viktuppgång / barnet följer inte tillväxtkurvan)
- diarré/stor avföringsvolym/gasbesvär. Steatorré (fett i faeces) är ett tecken på malabsorption av fett.
- trötthet/svaghet
- infertilitet
- förstoppning
- vitamin-, mineral- eller blodbrist
Patienter med celiaki löper ökad risk för bland annat diabetes, sköldkörtelsjukdom, och osteoporos (benbrott, frakturer). De vanligaste dödsorsakerna bland patienter med celiaki är cancer och hjärtkärlsjukdom [1], vilket också gäller för normalbefolkningen [2].
Diagnos
De blodprov som tas för att se om patienten lider av celiaki är vanligen antikroppar mot gliadin (AGA) i kombination med antingen anti-endomysiumantikroppar (EmA) eller anti-transglutaminasantikroppar (tTG). Ett vävnadsprov (biopsi) från tunntarmen tages så gott som alltid. Vävnadsprovets histologiska bild är definitivt avgörande för diagnosen celiaki.
Tunntarmsbiopsin bedöms utefter olika skalor till exempel Alexandergradering (från I-IV), KVAST-klassifikation eller Marsh-skalan. Ändringar i bedömningen utförda i inte alltför avlägsen tid gör att en del patienter som tror sig vara utredda för och inte lidande av celiaki nu skulle diagnostiseras med celiaki om testet gjordes igen.
Sjukdomsförlopp
Det finns rapporter om att sjukdomen hos unga har läkt, men om man diagnostiseras som äldre är risken stor att det är ett livslångt tillstånd. De som tillfrisknat från celiaki har sannolikt fått en felaktig diagnos från början, då celiaki är livslångt. Om en person med celiaki ändå äter gluten kommer en inflammation av tunntarmen följa och metalloproteinaser (MMP) utsläppta av immunceller kommer leda till villusatrofi och minskad absorptionsyta.
Orsaker
Celiaki behöver man inte födas med, det är något som kan uppkomma även senare i livet. Som vid de flesta autoimmuna sjukdomar är fler kvinnor än män drabbade och i Sverige räknar man med att ca 3 procent av befolkningen är drabbad {{subst:kb}}. Hur sjukdomen uppkommer är inte säkerställt men en tysk forskargrupp hittade 1997 en viktig pusselbit[3] när de identifierade transglutaminas som ett antigen i sjukdomen. Detta, och att 95% av de med celiaki har haplotypen HLA DQ2/DQ8, har dock gett många ledtrådar.
Gluten består av de två peptiderna gliadin och glutenin som båda är immunogena och resistenta mot nedbrytning i tarmen. Av okänd anledning kan dessa två peptider tränga igenom tarmens slemhinna i situationer där slemhinnan försvagats av exempelvis en tarminfektion. Därefter kommer transglutaminaser katalysera en deamidering av peptiderna vilket bildar starkt immunogena epitoper. I genetiskt betingade individer alstrar immunsystemet en reaktion mot epitoperna och även mot transglutaminaset. Följden blir inflammation och rekrytering av leukocyter till tarmsystemet med villusatrofi som följd.
Behandling
Med glutenfri kost blir tarmen långsamt helt normal, i den mening att man är frisk, den glutenfria dieten måste fortfarande hållas. Sannolikheten att celiaki i sig försvinner är väldigt liten. Exempel på bra glutenfria kolhydrater är potatis, ris, hirs, majs, bovete, quinoa och amaranth. Ett bra bröd kan bakas av bovete, hirs och linfrö. I livsmedelsbutikerna har sortimentet ökat de senaste åren vad gäller sortimentet av glutenfria matvaror. Idag finns det glutenfria produkter i de flesta livsmedelsaffärer och utbudet ökar för varje år vilket underlättar för personer drabbade av celiaki. Apoteket tillhandahåller också sådana varor.
Se även
Referenser
- ^ Ludvigsson JF, Montgomery SM, Ekbom A, Brandt L, Granath F (19 april 2009). ”Small-intestinal histopathology and mortality risk in celiac disease”. JAMA "302" (11): ss. 1171–8. doi:. PMID 19755695.
- ^ ”Dödsorsaker 2009 (Socialstyrelsen)”. http://www.socialstyrelsen.se/Lists/Artikelkatalog/Attachments/18270/2011-3-22.pdf. Läst 19 december 2014.
- ^ Identification of tissue transglutaminas as the autoantigen of celiac disease. Nat Med 1997;3:797-801
Externa länkar
- ”Glutenintolerans och spannmålsallergi”. Livsmedelsverket. 3 oktober 2017. https://www.livsmedelsverket.se/matvanor-halsa--miljo/sjukdomar-allergier-och-halsa/allergi-och-overkanslighet/gluten. Läst 27 oktober 2017.
- ”Glutenintolerans: Vad händer i kroppen?”. 1177 Vårdguiden. 9 mars 2016. http://www.1177.se/artikel.asp?CategoryID=17486. Läst 27 oktober 2017.
- Svenska Celiakiförbundets webbplats
| |||||||||||
